Τι είναι ο Διαβήτης; Τι να αλλάξω στην διατροφή μου;
Το αφιέρωμα για τον Σακχαρώδη Διαβήτη και την διατροφική καθοδήγηση με σκοπό την γλυκαιμική ρύθμιση γράφει η Βαλεντίνη Ρίζου, Κλινική Διαιτολόγος – Διατροφολόγος MSc.
Ο Σακχαρώδης διαβήτης (ΣΔ) είναι σύνθετο χρόνιο νόσημα που απαιτεί συνεχή ιατρική παρακολούθηση. Χαρακτηρίζεται από διαταραχή του μεταβολισμού των υδατανθράκων, των λιπαρών, των πρωτεϊνών η οποία σχετίζεται με διαταραγμένη έκκριση ή δράση ινσουλίνης ή και με τις δύο καταστάσεις. Η διαταραχή του μεταβολισμού εκφράζεται κυρίως με υψηλά επίπεδα γλυκόζης στο αίμα (υπεργλυκαιμία). Βασικό ρόλο σε αυτό το νόσημα έχει η ινσουλίνη, μια ορμόνη που παράγεται στο πάγκρεας από τα β-κύτταρα και είναι υπεύθυνη για την μεταφορά της γλυκόζης (μετά την κατανάλωση γεύματος) από την κυκλοφορία του αίματος
εντός των κυττάρων.
Σύμφωνα με την Διεθνή Ομοσπονδία για τον Διαβήτη
δεδομένα του 2021 δείχνουν πως 537 εκ. άνθρωποι παγκοσμίως ζουν με ΣΔ, 1 στους 11 στην Ευρώπη ζει με ΣΔ και 1 στους 3 με ΣΔ στην Ευρώπη δεν είναι διαγνωσμένος! Η χρόνια υπεργλυκαιμία σχετίζεται με αυξημένο κίνδυνο καρδιαγγειακών παθήσεων και μακροχρόνιων επιπλοκών και για αυτό είναι σημαντικό να παρακολουθείται η εξέλιξη του.
Ποιοι είναι οι βασικοί τύποι Διαβήτη;
Ο Σακχαρώδης Διαβήτης τύπου 1 (ΣΔτ1), ο οποίος χαρακτηρίζεται από αυτό-άνοση καταστροφή των β-κυττάρων παγκρέατος και συνήθως παρατηρείται πλήρης έλλειψη ινσουλίνης. Δεδομένα δείχνουν πως αφορά 5-10% των συνολικών περιπτώσεων διαβήτη.
Ο Σακχαρώδης Διαβήτης τύπου 2 (ΣΔτ2), ο οποίος χαρακτηρίζεται από προοδευτική απώλεια επαρκούς έκκρισης ινσουλίνης συχνά στο πλαίσιο ινσουλινο-αντίστασης. Φαίνεται πως αφορά την πλειοψηφία των περιπτώσεων διαβήτη και συγκεκριμένα το 90-95% αυτών.
Ο Σακχαρώδης Διαβήτης Κύησης (ΣΔΚ), πρόκειται για την διάγνωση διαβήτη στο 2ο ή 3ο τρίμηνο κύησης που δεν είχε παρατηρηθεί πριν την κύηση και αφορά το 1-14% όλων των κυήσεων. Τέλος, παρατηρούνται ειδικοί τύποι που σχετίζονται με μονογονιδιακά σύνδρομα, νοσήματα του παγκρέατος, λήψη φαρμάκων ή χημικών ουσιών ή μεταμόσχευση οργάνων.
Πως γίνεται η διάγνωση του διαβήτη;
Για την διάγνωση του διαβήτη πρέπει να πληρείται ένα από τα ακόλουθα κριτήρια:
- Γλυκόζη πλάσματος νηστείας ≥ 126 mg / dl. Ως νηστεία ορίζεται η μη ενεργειακή πρόσληψη για > 8 ώρες.
- 2ωρη γλυκόζη πλάσματος κατά τη διάρκεια δοκιμασίας ανοχής γλυκόζης από του στόματος ≥ 200 mg / dl
- HbA1c, Γλυκοζυλιωμένη αιμοσφαιρίνη ≥ 6,5 %
- Τυχαία μέτρηση γλυκόζης πλάσματος σε ασθενή με συμπτώματα υπεργλυκαιμίας ≥ 200 mg / dl
Σημειώνεται πως για τον ΣΔτ1 απαιτείται επιπλέον έλεγχος αντισωμάτων και
για τον ΣΔΚ τα όρια της 2ωρης δοκιμασίας διαφοροποιούνται.
Πως ερμηνεύονται οι έννοιες «ινσουλινο-αντίσταση» και «ινσουλινο-ευαισθησία»;
Η φράση «έχω σοβαρή ινσουλινο-αντίσταση» σημαίνει πως τα αυξημένα επίπεδα της ινσουλίνης στο αίμα, δεν αρκούν για την κάλυψη των αναγκών του μεταβολισμού, λόγω παρεμπόδισης της δράσης της στους περιφερικούς ιστούς. Αντίθετα η φράση, «να βελτιώσω την ινσουλινο-ευαισθησία» σημαίνει πως με σταθερή ποσότητα ινσουλίνης μεταφέρεται μεγαλύτερη ποσότητα γλυκόζης στα κύτταρα.
Ποια είναι τα συμπτώματα του διαβήτη;
Πρόκειται για μεταβολικό νόσημα με σημαντική ετερογένεια κλινικής εικόνας. Χαρακτηριστικά είναι τα «3Π του Διαβήτη», η Πολυουρία με αυξημένη ούρηση ειδικά τις νυχτερινές ώρες, η Πολυφαγία με αυξημένη όρεξη που συνοδεύεται από απώλεια βάρους και η Πολυδιψία με αυξημένο αίσθημα δίψας. Παράλληλα, μπορεί να παρατηρούνται αίσθημα κόπωσης, διαταραχές όρασης, μεγάλος χρόνος επούλωσης πληγών και κνησμός ή συχνές μυκητιάσεις στην
περιοχή των γεννητικών οργάνων.
Πότε έχω αυξημένο κίνδυνο για ΣΔ2;
Σύμφωνα με την βιβλιογραφία παράγοντες κινδύνου για εμφάνιση διαβήτη είναι: το Οικογενειακό ιστορικό ή ιστορικό ΣΔ κύησης, η εθνικότητα, η ηλικία, η διαταραγμένη ανοχή γλυκόζης, η ινσουλινο-αντίσταση / το Σύνδρομο Πολυκυστικών Ωοθηκών, η διατροφή Δυτικού τύπου δηλαδή η διατροφή υψηλή σε κορεσμένα λιπαρά και επεξεργασμένους υδατάνθρακες, ο καθιστικός τρόπος ζωής και η παχυσαρκία κεντρικού τύπου.
Ποιες είναι οι επιπλοκές του Σακχαρώδη διαβήτη;
Οι χρόνιες επιπλοκές διαχωρίζονται στις α) μακρο-αγγειακές και περιλαμβάνουν την καρδιαγγειακή νόσο, το αγγειακό εγκεφαλικό επεισόδιο, την περιφερική αγγειακή νόσο και β) στις μικρο-αγγειακές όπως η νεφροπάθεια, η αμφιβληστροειδοπάθεια, η νευροπάθεια και το διαβητικό πόδι. Στις οξείες επιπλοκές κατηγοριοποιούνται η υπεργλυκαιμία (διαβητική κετοξέωση κυρίως στον ΣΔτ1) και η υπογλυκαμία με σάκχαρο < 70 mg/dl. Στα συμπτώματα της υπογλυκαιμίας συγκαταλέγονται το τρέμουλο, η νευρικότητα, το αίσθημα προκάρδιων παλμών (φτερούγισμα), ο πονοκέφαλός, η αδυναμία, ο κρύος ιδρώτας, το αίσθημα πείνας, η αδυναμία συγκέντρωσης, η ωχρότητα, η επιθετικότητα και η σύγχυση.
Ποιες είναι οι βασικές αρχές διαχείρισης ΣΔ;
Η εξατομίκευση στο πλαίσιο της ασθενοκεντρικής προσέγγισης είναι το κλειδί για την διαχείριση του διαβήτη. Λόγω της πολυπλοκότητας του νοσήματος απαιτείται αυτο-παρακολούθηση, αλλαγές στον τρόπο ζωής και φαρμακευτική αγωγή. Καθοριστικά για την πορεία της νόσου είναι η συνεργασία της θεραπευτικής ομάδας, η εκπαίδευση του ατόμου σχετικά με το νόσημα και το υποστηρικτικό περιβάλλον.
Αυτό-παρακολούθηση
Στο πλαίσιο της αυτό-παρακολούθησης συστήνεται η μέτρηση γλυκόζης μέσω τριχοειδικού αίματος με συχνότητα μετρήσεων ανάλογα με τον τύπο του ΣΔ ή η χρήση συνεχούς καταγραφέα γλυκόζης (CGM). Σημαντικό για την αξιολόγηση της προόδου είναι η συμπλήρωση του ημερολογίου καταγραφής με το αποτέλεσμα της μέτρησης, την ώρα της μέτρησης π.χ. πρωί, 2 ώρες μετά το γεύμα, την ποσότητα τροφίμων που καταναλώθηκε με έμφαση στους υδατάνθρακες και την ώρα κατανάλωσης τροφίμων. Επίσης είναι σημαντική η παρατήρηση για εμφάνιση επιπλοκών π.χ. πληγές ή πόνος για διαβητικό πόδι.
Αλλαγές στον τρόπο ζωής
Σύμφωνα με τα ερευνητικά δεδομένα η σωματική δραστηριότητα βελτιώνει την ινσουλινο-ευαισθησία και για αυτό ενθαρρύνεται η αύξησή της. Συγκεκριμένα συστήνεται α) ≥ 150 λεπτά μέτριας - έντονης έντασης αερόβια άσκηση που κατανέμεται σε ≥ 3 ημέρες / εβδομάδα ενώ σε νεότερα άτομα μπορεί να επαρκούν ≥ 75 λεπτά/εβδομάδα, υψηλότερης έντασης ή διαλειμματική άσκηση β) αποφυγή ≥ 2 συνεχόμενων ημερών χωρίς άσκηση και γ) ασκήσεις ενδυνάμωσης 2-3 φορές / εβδομάδα.
Αξιοσημείωτο είναι πως από το 2017 στις συστάσεις της Αμερικανικής Διαβητολογικής εταιρείας έχει συμπεριληφθεί η αξιολόγηση των συνηθειών ύπνου. Συστήνεται ως βέλτιστη διάρκεια ύπνου
οι 7 - 9 ώρες. Αναφορικά με τις καπνιστικές συνήθειες, στα άτομα με ΣΔ όλων των τύπων συστήνεται η αποχή ή διακοπή από τη χρήση τσιγάρων, προϊόντων καπνού ή ηλεκτρονικών τσιγάρων.
Φαρμακευτική αγωγή
Η επιλογή της φαρμακευτικής αγωγής γίνεται βάσει εξατομίκευσης και αξιολόγησης του κινδύνου για επιπλοκές ενώ συστήνεται να επαναξιολογείται. Στη συνέχεια αναφέρονται συνήθη φάρμακα κυρίως για τον ΣΔτ2 και η επίδραση τους στο σωματικό βάρος: 1) μετφορμίνη το γνωστό Glucophage με ουδέτερη επίδραση στο σωματικό βάρος, 2) αγωνιστές υποδοχέων GLP-1 (σεμαγλουτίδη, λιραγλουτίδη, ντουλαγλουτίδη) με γνωστές ονομασίες «Victosa, Ozempic, Trulicity, Saxenda» που προκαλούν μείωση βάρους, 3) GIP και αγωνιστές υποδοχέων GLP-1 που προκαλούν μείωση βάρους, 4) αναστολείς SGLT2 που συνοδεύονται από μείωση βάρους, 5) θειαζονεδιόνες που συνοδεύεται από αύξηση βάρους, 6) αναστολείς DPP-4 με ουδέτερη επίδραση στο βάρος και 7) σουλφονυλουρίες που προκαλούν αύξηση βάρους.
Επίσης σε ορισμένες περιπτώσεις χρειάζεται χορήγηση ινσουλίνης (βασική ή γευματική για τις ανάγκες της κατανάλωσης ενός γεύματος). Από το 1922 που ξεκίνησε η χορήγησή της
έχουν κατασκευαστεί πολλοί τύποι. Χρειάζεται να γίνει εκπαίδευση για τον σωστό τρόπο χορήγησης και την δοσολογία λόγω του κινδύνου υπογλυκαιμίας ενώ συνοδεύεται από αύξηση σωματικού βάρους. Διεξοδικότερα στον ΣΔτ1 χρησιμοποιείται το Σχήμα πολλαπλών ενέσεων μέσα στην ημέρα ή Αντλία ινσουλίνης με συνεχή υποδόρια έγχυση ινσουλίνης. Καθοριστικό σημείο για την πορεία του διαβήτη είναι η εκπαίδευση στην καταμέτρηση υδατανθράκων για τον υπολογισμό της δόσης της ινσουλίνης. Στον ΣΔτ2, η χορήγηση ινσουλίνης διερευνάται όταν υπάρχουν δεδομένα για απώλεια βάρους, συμπτώματα υπεργλυκαμίας με HbA1c > 10% ή γλυκόζη ≥ 300 mg/dl. Τέλος στον ΣΔ Κύησης, μετά από αλλαγές στον τρόπο ζωής με σκοπό την επίτευξη των γλυκαιμικών στόχων η ινσουλίνη είναι η προτεινομένη αγωγή.
Διατροφική φροντίδα
Κύριος στόχος της διατροφικής φροντίδας στον διαβήτη είναι η υποστήριξη υγιών διατροφικών συνηθειών μέσω ποικιλίας πλούσιων θρεπτικά τροφίμων σε κατάλληλες μερίδες για βελτίωση της υγείας και καθυστέρηση ή πρόληψη επιπλοκών. Εφαρμόζοντας την εξατομίκευση οι διατροφικές ανάγκες προσεγγίζονται βάσει των προτιμήσεων, των αντιλήψεων για την υγεία και την πρόσβαση σε τρόφιμα που έχει το άτομο με διαβήτη. Φυσικά η διατροφική εκπαίδευση του ατόμου είναι καθοριστική για να γνωρίσει εργαλεία ώστε σταδιακά να αποκτήσει την δυνατότητα να διαμορφώνει το διατροφικό του πλάνο καταλληλά για τους γλυκαιμικούς στόχους χωρίς να φοβάται να απολαύσει το φαγητό.
Αναφορικά με την διαχείριση σωματικού βάρους σε περίπτωση υπέρβαρου/παχύσακου συστήνεται απώλεια 5-10% αρχικού βάρους με στόχο την μακροχρόνια διατήρηση δημιουργώντας αρνητικό ενεργειακό ισοζύγιο. Πρακτικά, στόχος είναι η ενέργεια που προσλαμβάνεται από σπιτικό φαγητό (ψάρι με πατάτες), φαγητό από παραγγελίες (κρέπες, πίτα, πίτσα), ροφήματα με ζάχαρη, αλκοόλ και ενεργειακά πυκνά σνακ (πατατάκια, παγωτά) να είναι μικρότερη από την ενέργεια που δαπανάται για α) δραστηριότητες μέσα στην ημέρα π.χ. περπάτημα, γυμναστήριο, β) βασικές λειτουργίες του οργανισμού π.χ. όραση, αναπνοή και γ) επεξεργασία φαγητών από οργανισμό για να χρησιμοποιήσει τα θρεπτικά συστατικά.
Θεμέλιο της γλυκαιμικής ρύθμισης μέσω της διατροφής είναι η διατροφική εκπαίδευση σχετικά με τα τρόφιμα που είναι πηγές υδατανθράκων. Αναλυτικότερα τρόφιμα που περιέχουν κυρίως υδατάνθρακες είναι το αλεύρι, οι νιφάδες βρόμης, δημητριακά πρωινού, το ψωμί, οι φρυγανιές, τα παξιμαδάκια, τα κρουτόν, οι ρυζογκοφρέτες, η τορτίγια, η αραβική πίτα, το ρύζι, η κινόα, το πλιγούρι, τα μακαρόνια, οι χυλοπίτες, τα noodles, οι πατάτες, οι γλυκοπατάτες, ο αρακάς, το καλαμπόκι, φρέσκα και αποξηραμένα φρούτα, οι χυμοί φρούτων, τα αναψυκτικά, η ζάχαρη, το μέλι, το σιρόπι σφενδάμου, το σιρόπι αγαύης και τα γλυκά. Παράλληλα, τρόφιμα που περιέχουν και υδατάνθρακες είναι τα όσπρια (φακές, ρεβίθια, φασόλια), το γάλα και το γιαούρτι.
Σύμφωνα με τις συστάσεις προτείνεται να δίνεται έμφαση σε: ανεπεξέργαστους υδατάνθρακες (προϊόντα ολικής) που είναι πηγές φυτικών ινών και σε λαχανικά καθώς και σε μονο- και πολύ-ακόρεστα λιπαρά όπως το ελαιόλαδο και το αβοκάντο. Επίσης δεδομένου πως οι πρωτεΐνες αυξάνουν την ινσουλίνη χωρίς να αυξάνουν την γλυκόζη συστήνεται να αποφεύγονται σε περιπτώσεις υπογλυκαιμίας. Χρήσιμα πρότυπα διατροφής φαίνεται να είναι το Μεσογειακό πρότυπο, το χορτοφαγικό πρότυπο και το πρότυπο χαμηλών υδατανθράκων.
Ταυτόχρονα, σύμφωνα με την βιβλιογραφία τα στοιχεία για την αποτελεσματικότητα της συμπληρωματικής χορήγησης χρωμίου, βιταμίνης D, κανέλας είναι μη επαρκή. Ένα ζήτημα που απασχολεί έντονα την επιστημονική κοινότητα και τα άτομα με διαβήτη στην καθημερινότητα είναι αδιαμφισβήτητα η χρήση των μη θερμιδογόνων γλυκαντικών (ακεσουλφάμη-Κ, κυκλαμικό οξύ, σουκραλόζη, ασπαρτάμη, σακχαρίνη, νεοτάμη και στέβια). Βάσει των δεδομένων μπορούν να χρησιμοποιούνται με μέτρο για ποικιλία στην διατροφή ενώ γίνεται ενθάρρυνση για αντικατάσταση των αναψυκτικών (κανονικών και με γλυκαντικά) από το νερό. Τέλος, προτείνεται η μείωση της κατανάλωσης αλατιού μειώνοντας το αλάτι που προστίθεται στο μαγείρεμα ή στο φαγητό όταν σερβίρεται στο τραπέζι και η κατανάλωση τυριών που είναι φυσικά πιο χαμηλά σε αλάτι όπως το κατίκι, το ανθότυρο ή φρέσκια μοτσαρέλα.
7 πρακτικά βήματα για γλυκαιμική ρύθμιση του ΣΔτ2
Στόχος της διατροφικής παρέμβασης είναι η ομαλή αύξηση των επίπεδων σακχάρου στο αίμα και η αύξηση του αισθήματος κορεσμού. Στο πλαίσιο αυτό αναφέρονται πρακτικά βήματα για την επιτυχία αυτού του στόχου.
- Η μέθοδος του πιάτου είναι ένα πρακτικό εργαλείο για να δημιουργηθεί ένα πλήρες γεύμα. Ο συνδυασμός υδατανθράκων, πρωτεΐνης, λιπαρών και λαχανικών προτείνεται σε κάθε γεύμα.
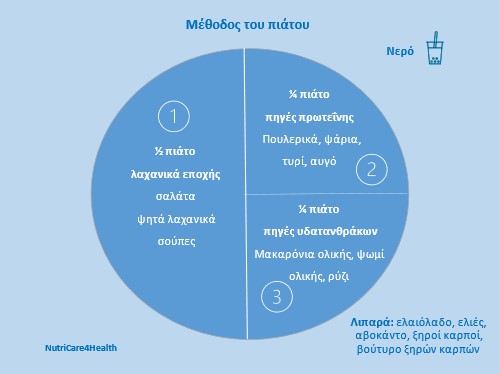
- Η κατανομή υδατανθράκων σε όλα τα γεύματα της ημέρας επίσης είναι σημαντική. Αποφύγετε την παράλειψη πρωινού που συχνά συνοδεύεται από υπερκατανάλωση υδατανθράκων στο μεσημεριανό ή στο βραδινό. Ενδεικτικά προτιμήστε να έχετε νιφάδες βρόμης με γιαούρτι και ξηρούς καρπούς στο πρωινό, μπανάνα με καρύδια στο δεκατιανό, ψωμί ολικής ή πατάτες ως συνοδευτικό στο μεσημεριανό, μήλο με γιαούρτι στο απογευματινό και φρυγανιές ολικής με αυγό και λαχανικά στο βραδινό.
- Σύμφωνα με νεότερα δεδομένα η σειρά κατανάλωσης τροφίμων έχει σημαντικό ρόλο στα επίπεδα σακχάρου και για αυτό προτείνεται να ξεκινάτε το γεύμα σας με την σαλάτα, να συνεχίζετε με πηγές πρωτεΐνης και να ολοκληρώνετε με πηγές υδατανθράκων.
- Επιλέξτε πιο συχνά τρόφιμα με υψηλή περιεκτικότητα σε φυτικές ίνες και χαμηλό γλυκαιμικό δείκτη. Για την πιο εύκολη εφαρμογή της οδηγίας προτιμήστε α) προϊόντα ολικής (ψωμί, ζυμαρικά, φρυγανιές), β) ολόκληρα ωμά φρούτα με την φλούδα αντί για κατανάλωση χυμών και γ) αυξήστε την κατανάλωση λαχανικών π.χ. προσθέστε καρότο ή τοματίνια στο πρωινό σας.
- Περιορίστε την κατανάλωση αλκοόλ και αναψυκτικών και αντικαταστήστε τα με νερό ή τσάι. Σε περιπτώσεις κατανάλωσης αλκοόλ, προτείνεται να γίνεται μαζί με φαγητό.
- Σε περίπτωση που θέλετε να καταναλώσετε γλυκό προτιμήστε να το καταναλώσετε ως επιδόρπιο μετά την κατανάλωση του μεσημεριανού για πιο ομαλή αύξηση του σακχάρου.
- Μέτρια κατανάλωση τροφίμων με μη θερμιδογόνα γλυκαντικά π.χ. μπισκότα διότι έχουν υδατάνθρακες από διαφορετικές πηγές εκτός της ζάχαρης όπως το αλεύρι, τις νιφάδες βρόμης. Παράλληλα είναι πιθανόν να είναι πιο πλούσια σε λιπαρά έναντι των κλασσικών εκδοχών τους. Σε αυτό το πλαίσιο ενθαρρύνονται οι σπιτικές παρασκευές στις οποίες μπορείτε να δοκιμάσετε μπανάνα ή χουρμάδες αντί για ζάχαρη που είναι απλός υδατάνθρακας και έχει ως αποτέλεσμα την απότομη αύξηση επιπέδων σακχάρου.
Πόσο συχνά να τρώω;
Ένας από τους πιο συχνούς προβληματισμούς που έχει ένα άτομο με διαβήτη είναι η συχνότητα γευμάτων. Προτείνεται γενικά η κατανάλωση γεύματος ανά 3-4 ώρες αλλά η σύσταση εξατομικεύεται βάσει του τρόπου ζωής. Πρακτικά είναι επιθυμητό το άτομο σταδιακά να εμπιστεύεται το σώμα του και τρώει όταν νιώθει πως πεινάει και να ολοκληρώνει το γεύμα όταν αρχίζει
να νιώθει κορεσμό. Σημειώνεται πως χρειάζονται περίπου 10-20 λεπτά για να μεταφερθεί το σήμα κορεσμού από τον στόμαχο στον εγκέφαλο όποτε μπορείτε να σταματήσετε το γεύμα μόλις αρχίσετε να νιώθετε κορεσμό. Σημαντική είναι η κατανάλωση πρωινού εντός 2 ωρών από την αφύπνιση, η πρόσληψη μεγαλύτερων ποσοτήτων τροφίμων και κατ’ επέκταση ενέργειας νωρίτερα μέσα στην ημέρα και το τελευταίο γεύμα της ημέρας να πραγματοποιείται 2 ώρες πριν από ύπνο!
Ειδικά σημεία διατροφικής φροντίδας
Για τον ΣΔτ1 απαιτείται εκπαίδευση στην καταμέτρηση υδατανθράκων, αντιστοίχιση υδατανθράκων γεύματος με την δόση ινσουλίνης, έλεγχος για πολύ λιπαρά και πρωτεϊνικά γεύματα και ενημέρωση για υπογλυκαιμία από το αλκοόλ. Επίσης, για τον ΣΔ Κύησης προτείνεται έλεγχος γλυκαιμικών στόχων με μέτρηση γλυκόζης το πρωί και μετα-γευματικά και κάλυψη ενεργειακών αναγκών εγκύου μέσω σχεδιασμού εξατομικευμένου πλάνου μετά από διατροφική αξιολόγηση.
Βαλεντίνη Ρίζου
Κλινική Διαιτολόγος – Διατροφολόγος MSc.
Απόφοιτη Χαροκοπείου Πανεπιστημίου
E-mail: nutricare4health@gmail.com
Instagram: nutricare4health
TikTok: Valentini Rizou Dietitian













